高尿酸血症及痛风与非酒精性脂肪性肝病的相互 关系
[ 摘 要 ] 目的 :观察高尿酸血症(HUA)及痛风患者对伴发非酒精性脂肪性肝病(NAFLD)严重程度的影响以及 HUA、痛风对 NAFLD 发生率的影响。方法 :抽取在我科就诊的无症状高尿酸血症患者(HUA 组)和痛风患者(痛风组)各 40 例,在我院体检中心体检者中选取性别年龄接近的 80 例入对照组。入组后完成腹部超声并检测肝功酶学指标:血清丙氨酸氨基转移酶 (ALT)、天冬氨酸氨基转移酶 (AST)、γ- 谷氨酰转移酶 (GGT)、碱性磷酸酶 (ALP),对比 3 组 NAFLD 检出率、脂肪肝程度和肝酶水平。对未检出 NAFLD 者随访 3 年,比较各组 NAFLD 发生率。结果 :HUA 组、痛风组、对照组 NAFLD 检出率分别为 37.5%、52.5%、18.75%,HUA 组、痛风组明显高于对照组,差异有统计学意义(P < 0.05);HUA 组、痛风组的 ALT、GGT 高于对照组,差异有统计学意义(P < 0.05);HUA 组 25 例、痛风组 19 例、对照组 65 例入组时未检出 NAFLD,随访终点为检出 NAFLD 或 3 年,剔除失访者,NAFLD 发病率分别为 HUA 组 20%(4/20),痛风组 17.65%(3/17),对照组 3.27% (2/61),HUA 组和痛风组高于对照组,差异有统计学意义(P < 0.05)。结论 :高尿酸血症及痛风显著提高了非酒精性脂肪性肝病的发病风险,对脂肪肝严重程度和肝酶异常有显著影响。
[ 关键词 ] 高尿酸血症 ;痛风 ;非酒精性脂肪性肝病
痛风是血尿酸增高引起的代谢性疾病,高尿酸血症(hyperuricemia,HUA)是痛风的重要生化基础 [1]。根据 2013 年发布 [2] 的《高尿酸血症和痛风治疗的中国专家共识》,自上世纪 80 年代以来,我国的高尿酸血症患病率是逐年上升的,特别是在经济发达的城市和沿海地区,HUA 患病率达 5% ~ 23.5%。长期的血尿酸过高,可引起痛风性关节炎、痛风石、泌尿道结石和肾脏病变 [3]。此外,痛风常与冠心病、糖尿病、高血压、高脂血症、肥胖等并存 [4]。近年来有关研究发现,高尿酸血症、痛风与非酒精性脂肪性肝病(Nonalcoholic fatty liver disease,NAFLD)关系密切 [5],有研究认为 HUA 是 NAFLD 的独立危险因素 [6]。但关于高尿酸导致 NAFLD 的机制尚未明确,HUA、痛风、NAFLD 患者均合并代谢综合征 [7],其是否为代谢紊乱的共病缺乏研究报道。因此,本研究方案设计观察高尿酸血症及痛风对伴发 NAFLD 患者严重程度的影响,对 HUA、痛风未出现 NAFLD 患者进行随访,与对照组 NAFLD 患病率进行比较。
1 对象与方法
1.1 研究对象
本研究方案已经院伦理委员会批准,患者知情同意。抽取 2014 年 1 ~ 12 月在我科就诊的无症状高尿酸血症患者(HUA 组)和痛风患者(痛风组)各 40 例,在我院体检中心体检者选取 80 例入对照组,对照组与 HUA 组、痛风组性别年龄接近且体检者所在单位与我院有长期合作关系,能够保证后续每年的随访检查。
1.2 诊断标准
HUA 为非同日两次空腹血尿酸水平男性高于 420μmol/L,女性高于 360μmol/L,痛风诊断参照中华医学会风湿病学分会 2011 版《原发性痛风诊断和治疗指南》[8]。 NAFLD 诊断参照中华医学会肝脏病学分会脂肪肝和酒精性肝病学组的《非酒精性脂肪性肝病诊疗指南》[9]。
1.3 检测指标和方法
提取对照组体检腹部彩超结果,HUA 组和痛风组患者入组后均接受超声检查,分析肝回声强度,远场分贝值,肝右叶最大斜径,门静脉、肝静脉和肝固有动脉内径,流速,频谱形态等各参数的变化,脂肪肝程度划分参照文献 [10]。抽取 3 组的空腹静脉血,检测肝功酶学指标 :血清丙氨酸氨基转移酶 (ALT)、天冬氨酸氨基转移酶 (AST)、γ- 谷氨酰转移酶 (GGT)、碱性磷酸酶 (ALP)。对比 3 组 NAFLD 检出率、脂肪肝程度和肝酶水平。对未检出 NAFLD 者随访 3 年,比较各组 NAFLD 发生率。
1.4 统计学分析
研究数据均运用 SPSS18.0 统计学软件进行分析,计量资料以(x±s)表示,组间比较经独立样本 t 检验 ;计数资料以率(%)表示,比较经 χ2 检验,P<0.05 为差异有统计学意义。
2 结果
2.1 3 组 NAFLD 检查结果比较
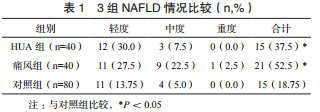
如表 1 所示,HUA 组、痛风组、对照组 NAFLD 检出率分别为 37.5%、52.5%、18.75%,HUA 组、痛风组明显高于对照组,差异有统计学意义(P < 0.05)。
2.2 3 组肝功酶学指标比较
如表 2 所示,HUA 组、痛风组的 ALT、GGT 高于对照组,差异有统计学意义(P < 0.05),HUA 组和痛风组各指标比较差异无统计学意义。
2.3 随访结果
HUA 组 25 例、痛风组 19 例、对照组 65 例入组时未检出 NAFLD,通过医嘱和体检进行随访,终点为检出 NAFLD 或随访 3 年。其中 HUA 组失访 5 例、痛风组失访 2 例、对照组失访 4 例。随访结果 NAFLD 发病率分别为 HUA 组 20%(4/20),痛风组 17.65%(3/17),对照组 3.27% (2/61),HUA 组和痛风组高于对照组,差异有统计学意义(P < 0.05)。
3 讨论
尿酸是嘌呤代谢的最终氧化产物,多种因素都可能导致尿酸生成过多或排泄减少,进而形成高尿酸血症。越来越多的证据表明,尿酸水平升高不仅导致痛风和肾功能损伤 [11],高尿酸与心血管系统疾病、2 型糖尿病、代谢综合征等 [12-13] 的发生均有相关性。
非酒精性脂肪性肝病是除外酒精和其他明确的损肝因素所致的肝细胞内脂肪过度沉积为主要特征的临床病理综合征 [14]。非酒精性脂肪性肝病的发生与肥胖、高脂血症、代谢综合征密切相关 [15]。随着饮食结构的改变,我国超重、肥胖人群迅速攀升,非酒精性脂肪性肝病发病率已上升至 10% ~ 30%,单纯性脂肪肝可进展至非酒精性脂肪性肝炎、肝硬化。已成为影响我国慢性肝病的重要病因,严重影响患者的预期寿命。
随着研究深入,国内外均有文献报道,血脂、血糖及尿酸水平的比较研究,高尿酸血症与非酒精性脂肪性肝病关系密切。本研究追踪了入组时尿酸水平不同且未发生非酒精性脂肪性肝病者的 3 年数据,结果表明非酒精性脂肪性肝病发病率分别为 HUA 组 20%(4/20),痛风组 17.65%(3/17),对照组 3.27%(2/61),HUA 组和痛风组高于对照组,差异有统计学意义(P < 0.05)。这一前瞻性研究表明,高尿酸血症显著增加了非酒精性脂肪性肝病的发病风险。其可能的机制包括 :第一,高尿酸引起脂质代谢紊乱,导致脂质沉积于肝细胞内 [16]。尿酸水平增高,能产生大量糖调节蛋白,导致脂质合成关键调控因子 srebp1c 表达的上调,引起细胞的脂质合成增加及沉积。同时,激活炎症通路,增加炎症细胞因子分泌,使肝细胞产生炎症损伤。第二,血尿酸水平升高可使胰岛素敏感性下降,引发胰岛素抵抗 [17]。胰岛素敏感性下降将导致脂代谢紊乱,出现高甘油三酯血症,游离脂肪酸升高。游离脂肪酸增加可引起细胞色素高表达,Kupffer 细胞激活产生脂质过氧化损伤,导致肝细胞炎症损伤甚至坏死。另一方面,肝内脂肪沉积本身又可加速胰岛素降解,进一步诱发胰岛素抵抗。在胰岛 β 细胞中,高尿酸能够激活单磷酸腺普酸激酶及下游胞外信号调控激酶信号通路,促进活性氧簇的生成、抑制细胞增殖,导致糖代谢受损。第三,高尿酸血症会刺激肝细胞,加重其氧化应激损伤。尿酸升高刺激线粒体氧化物合成,进而促进肝细胞内脂质合成与积累 [18]。在脂肪细胞中,尿酸升高,刺激血管紧张素蛋白分泌,促进活性氧簇的合成。
除导致非酒精性脂肪性肝病发病率上升外,本研究数据还提示 HUA 组、痛风组的 ALT、GGT 高于对照组, ALT 主要存在于肝细胞浆中,GGT 主要存在于肝细胞浆和胆管上皮,肝细胞受损后,细胞变性、坏死,细胞膜破碎或细胞膜的通透性增加,肝细胞中所含的 ALT、GGT 释放入血,ALT、GGT 上升也说明高血尿酸使肝细胞受到损伤。
Xu 等 [19] 报道,非酒精性脂肪性肝病又反过来增加高尿酸血症的发病风险。两者互为因果,互相促进对方发生发展,构成恶性循环。本研究对照组非酒精性脂肪性肝病样本数量偏小,无法对 NAFLD 对 HUA、痛风的影响进行分析。概括而言,高尿酸血症及痛风显著提高了非酒精性脂肪性肝病的发病风险,对脂肪肝严重程度和肝酶异常有显著影响。分析痛风、高尿酸血症、非酒精性脂肪性肝病的相互关系,可以为其预防、治疗提供新的思路。
参 考 文 献
[1] T NEOGI,TLTA JANSEN,N DALBETH,et al. 2015 Gout classification criteria: an American College of Rheumatology/ Eu ropea n Leag ue Agai nst R heu mat ism collaborat ive initiative[J]. Ann Rheum Dis,2015,74(10): 1789-1798.
[2] 中华医学会内分泌学分会 . 高尿酸血症和痛风治疗的中国专家共识 [J]. 中华内分泌代谢杂志 , 2013, 29(11):913-920.
[3] ZHU Y, PANDYA B J, CHOI H K. Prevalence of gout and hyperuricemia in the US general population: The National Health and Nutrition Examination Survey 2007–2008[J]. Arthritis Rheum, 2011, 63(10):3136.
[4] SMITH E, HOY D, CROSS M, et al. The global burden of gout: estimates from the Global Burden of Disease 2010 study[J]. Ann Rheum Dis, 2014, 73(8):1470-1476.
[5] JARUVONGVANICH V, AHUJA W, WIRUNSAWANYA K, et al. Hyperuricemia is associated with nonalcoholic fatty liver disease activity score in patients with nonalcoholic fatty liver disease: a systematic review and meta-analysis[J]. Eur J Gastroenterol Hepatol, 2017, 29(9):1031-1035.
[6] XU C. Hyperuricemia and nonalcoholic fatty liver disease: from bedside to bench and back[J]. Hepatol Int, 2015, 10(2):1-8.
[7] CARDOSO A S, GONZAGA N C, MEDEIROS C C M, et al. Association of uric acid levels with components of metabolic syndrome and non-alcoholic fatty liver disease in overweight or obese children and adolescents[J]. Jornal De Pediatria, 2013, 89(4):412-418.
[8] 中华医学会风湿病学分会 . 原发性痛风诊断和治疗指南 [J]. 中华风湿病学杂志 , 2011, 15(6):410-413.
[9] 中华医学会肝脏病学分会脂肪肝和酒精性肝病学组 . 非酒精性脂肪性肝病诊疗指南 (2010 年 1 月修订 )[J]. 中华内科杂志 , 2010, 49(3):275-278.
[10] 刘丽霞 . 脂肪肝超声量化分度的相关性研究 [D]. 石家庄 : 河北医科大学 , 2008.
[11] ISEKI K, IKEMIYA Y, INOUE T, et al. Significance of hyperuricemia as a risk factor for developing ESRD in a screened cohort.[J]. Am J Kidney Dis, 2004, 44(4):642-650.
[12] KIM S Y, GUEVARA J P, KIM K M, et al. Hyperuricemia and coronary heart disease: a systematic review and metaanalysis[J]. Arthritis Care Res, 2010, 62(2):170.
[13] KOPEL E. Serum uric acid and cardiovascular risk: an early wake-up call[J]. J Adolesc Health, 2015, 56(4):363-364.
[14] JORGENSEN R A. Nonalcoholic Fatty liver disease.[J]. Gastroenterol Nurs, 2003, 26(4):150-4; quiz 154-5.
[15] KLEINER D E, BRUNT E M, VAN N M, et al. Design and validation of a histological scoring system for nonalcoholic fatty liver disease.[J]. Hepatology, 2005, 41(6):1313.
[16] WIJARNPREECHA K, PANJAWATANAN P, LEKUTHAI N, et al. Hyperuricemia and Risk of Nonalcoholic Fatty Liver Disease: A Meta-analysis.[J]. Liver Int, 2016, 37(6):906-918.
[17] PETTA S, CAMMÀ C, CABIBI D, et al. Hyperuricemia is associated with histological liver damage in patients with nonalcoholic fatty liver disease.[J]. Aliment Pharmacol Ther, 2011, 34(7):757-766.
[18] DOGRU T, GENC H, TAPAN S, et al. Hyperuricemia in nonalcoholic fatty liver disease[J]. Aliment Pharmacol Ther, 2011, 34(8):1042.
[19] XU C, WAN X, XU L, et al. Xanthine oxidase in non-alcoholic fatty liver disease and hyperuricemia: One stone hits two birds[J]. J Hepatol, 2015, 62(6):1412-1419.
《高尿酸血症及痛风与非酒精性脂肪性肝病的相互 关系》
- 花卉园艺论文盆栽花卉养
- 科技改革论文简析邓小平
- 新闻论文发表媒介终端化
- 内蒙煤炭论文发表分析煤
- 电气自动化技术新发展运
- 中国外语教学期刊征稿目
- 液压与气动杂志2016年目录
- 中级科技职称论文范文:
最新优质论文
- 农业工程期刊评职称认可
- 论文发表期刊与流程提前
- 麻醉专业高级职称晋升要
- 浙江医学教育杂志投稿要
- 安徽省护士晋升副高需要
- 金属离子吸附方面学术期
- 福建分析测试投稿评职称
- 找晋升职称论文发表咨询
论文发表问题热点
- 汉语方面可以投稿的期刊
- 关于毕业论文的全部攻略
- 评职称需要提供哪些材料
- 建筑工程师给排水方向工
- 医学论文准备思路构思和
- 包装设计类期刊哪些收录
- 职称论文怎么才能快速发
- 浅析大学生就业市场及就












